Vorhofflimmern ▷ Symptome, Behandlung, Lebenserwartung, Ursachen
In diesem Artikel:
- Was ist Vorhofflimmern?
- Symptome: Wie bemerkt man als Patient Vorhofflimmern?
- Behandlung: Wie wird Vorhofflimmern therapiert?
- Verkürzt Vorhofflimmern die Lebenserwartung?
- Was sind die Ursachen von Vorhofflimmern?
- Wie häufig ist Vorhofflimmern?
- Wie wird Vorhofflimmern festgestellt?
- Vorhofflimmern als Risikofaktor für einen Schlaganfall
- Gibt es Risikofaktoren für Vorhofflimmern?
- Was hat Vorhofflimmern mit der Entstehung eines Schlaganfalls zu tun?
- Katheterablation
- Vorhofohrverschluss
Die Zeit nach der Klinik ist für Angehörige oft die größte Herausforderung. Unser Online-Kurs führt Sie in 13 kompakten Modulen durch die Zeit danach. Der Kurs ist ein kostenfreies Angebot gesetzlicher Krankenkassen nach § 45 SGB XI.
Was ist Vorhofflimmern?
Vorhofflimmern ist eine Herzrhythmusstörung, die von den Herzvorhöfen ausgeht. Normalerweise erzeugt der Sinusknoten im Bereich des rechten Vorhofs einen regelmäßigen Rhythmus, den Sinusrhythmus.
Beim Vorhofflimmern treten im Bereich der Vorhöfe vielfache ungerichtete, kreisende Erregungswellen mit Frequenzen > 300/min auf. Die Überleitung von den Vorhöfen zu den Herzkammern wird im Bereich des sogenannten AV-Knotens so weit blockiert, dass es nicht auch zu einem lebensgefährlichen Kammerflimmern kommt. Diese Überleitung erfolgt allerdings nicht in einem festen Verhältnis, sondern unregelmäßig.
Damit gerät das Herz aus dem Takt. Daher nennt man diese Form der Herzrhythmusstörung auch absolute Arrhythmie. Je nach Blockade und damit der Frequenz übergeleiteter Impulse an die Kammern unterscheiden wir zwischen
- mormofrequenter Arrhythmia absoluta,
- langsamer Bradyarrhythmia absoluta
- und der am häufigsten vorkommenden schnellen Tachyarrhythmia absoluta.
Tritt Vorhofflimmern anfallsartig auf, nennt man dies auch paroxysmales oder intermittierendes Vorhofflimmern. Es hört dann nach wenigen Minuten bis zu wenigen Tagen wieder auf.
Hält das Vorhofflimmern länger an, spricht man von persistierendem Vorhofflimmern. Wenn es auch unter Therapie verbleibt, ist die Bezeichnung permanentes Vorhofflimmern.
Bei der Mehrzahl der Betroffenen mit anfallsartigem Vorhofflimmern häufen sich die Anfälle im Laufe der Zeit und gehen in anhaltendes Vorhofflimmern über. Das passiert vor allem ohne Therapie.
Wie häufig ist Vorhofflimmern?
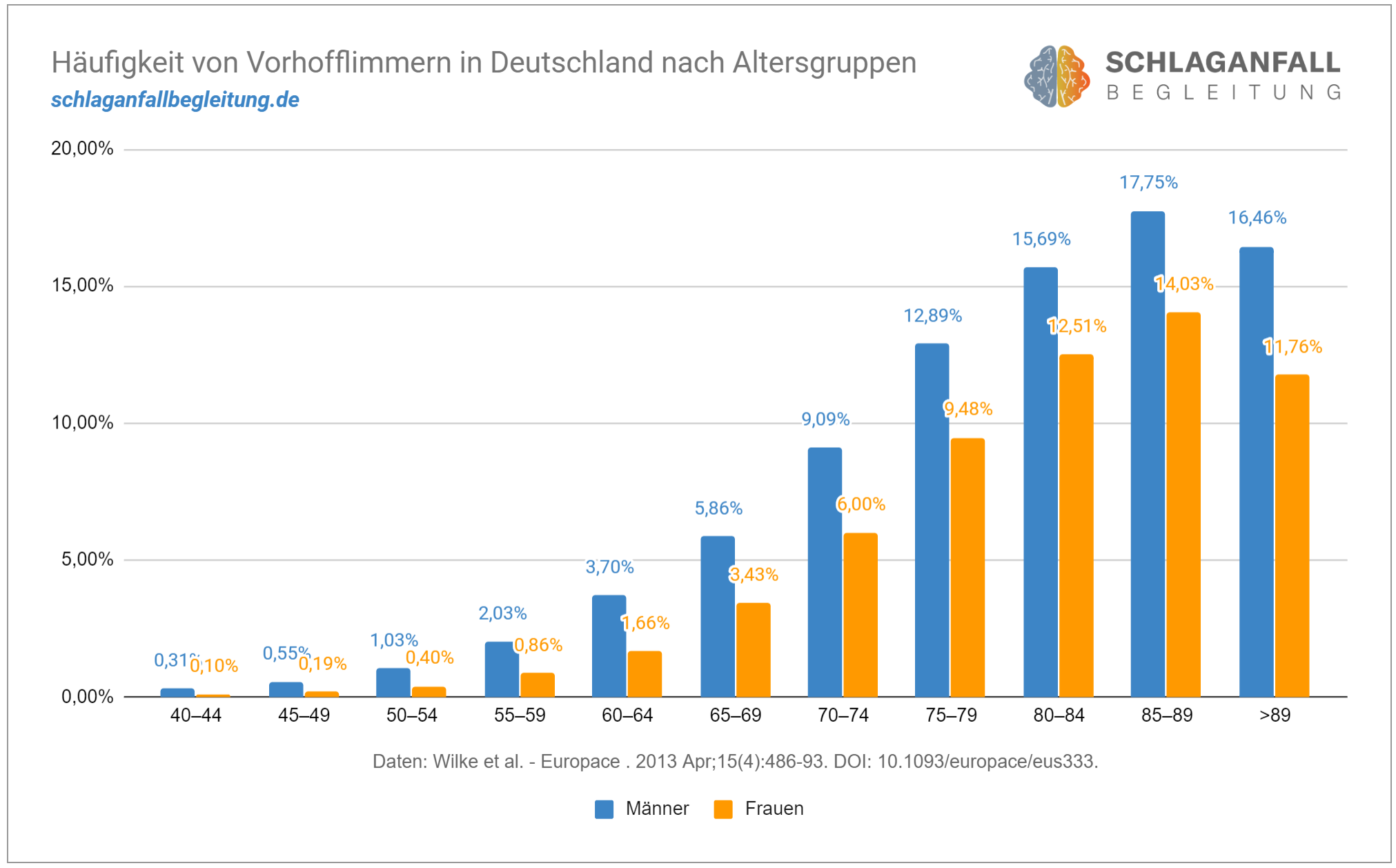
Diagramm: Häufigkeit von Vorhofflimmern nach Alter und Geschlecht
Vom Kompetenznetz Vorhofflimmern e.V. wird Vorhofflimmern als „Volkskrankheit” bezeichnet. Vorhofflimmern ist eine der häufigsten Ursachen für Schlaganfälle. In Deutschland waren im Jahr 2020 über 2 Millionen Menschen betroffen. Dazu kommt eine Dunkelziffer von Personen, bei denen ein nicht erkanntes und damit auch nicht behandeltes Vorhofflimmern vorliegt.
Aufgrund der zunehmenden Alterung der Bevölkerung und der Zunahme von Risikofaktoren wie Bluthochdruck, Diabetes mellitus und Übergewicht wird sich die Zahl der Betroffenen in den kommenden 50 Jahren verdoppeln.
Jährlich kommt es zu 40-50.000 Schlaganfällen durch Vorhofflimmern.
Die Häufigkeitsverteilung nach Alter und Geschlecht ist in Abbildung 1 dargestellt. Männer sind insgesamt etwas häufiger betroffen. Auf jeden Fall ist Vorhofflimmern keine Alterskrankheit. Aber das Alter ist der größte Risikofaktor..
Symptome: Wie bemerkt man Vorhofflimmern?
Wenn Vorhofflimmern anfallsartig auftritt, spüren Betroffene meistens ein plötzlich einsetzendes Herzstolpern und haben das Gefühl, das Herz würde „bis zum Hals” schlagen. Schwindel, ein Druckgefühl in der Brust, Atemnot oder Schweißausbrüche begleiten diesen Eindruck
Diese Symptome sind oft mit einem Angstgefühl verbunden und entstehen dadurch, dass anfallsartiges Vorhofflimmern meist mit einem erheblich schnelleren Herzschlag verbunden ist, was als “Herzrasen” empfunden wird.
Liegt anhaltendes Vorhofflimmern vor, bemerken die Betroffenen oft nur wenige oder geringe Symptome wie Herzstolpern oder Leistungsminderung. In diesen Fällen wird die Rhythmusstörung nur während einer ärztlichen Untersuchung durch das Fühlen des Pulses oder beim Schreiben einer Herzstromkurve (Elektrokardiogramm, EKG) endgültig diagnostiziert.
Was sind die Ursachen von Vorhofflimmern?
Für die Entstehung von Vorhofflimmern gibt es keine einheitliche Ursache.
Man unterscheidet zwischen valvulärem und nicht-valvulärem Vorhofflimmern.
Beim valvulären Vorhofflimmern durch Erweiterung der Vorhöfe sind Erkrankungen an den Herzklappen verantwortlich. Das betrifft vor allem die Mitralklappe, aber auch die Aortenklappe und seltener die Trikuspidalklappe.
Beim nicht-valvulären Vorhofflimmern spielen unterschiedliche Risikofaktoren eine Rolle, die wir auch bei anderen Herz-Kreislauf-Erkrankungen finden. Neben dem schon angesprochenen Alter besonders der Bluthochdruck, aber auch Diabetes mellitus, Übergewicht und die koronare Herzkrankheit.
Somit beinhaltet die Therapie des Vorhofflimmerns auch die Diagnostik und Behandlung dieser kardialen Risikofaktoren.
Wie wird Vorhofflimmern festgestellt?
Die regelmäßige Überprüfung des eigenen Herzrhythmus durch Tasten des Pulsschlags am Handgelenk ist die einfachste Methode, um Unregelmäßigkeiten im Herzschlag festzustellen.
Neuerdings haben sich auch Smartwatches zur Erfassung von Herzrhythmusstörungen bewährt.2
Die diagnostische Einordnung einer Herzrhythmusstörung erfolgt vor allem durch die Ableitung der Herzstromkurve, das Elektrokardiogramm (EKG). Gerade bei nur kurzfristigem Auftreten des Vorhofflimmerns sind wiederholte Messungen sinnvoll.
Es hat sich gezeigt, dass durch Langzeit-EKG-Untersuchungen (z. B. 3 mal 10 Tage) dreimal häufiger Vorhofflimmern nachgewiesen wurde als mit der Standarddiagnostik.3
Heute gibt es auch minimalinvasiv ambulant implantierbare Event-Recorder, die kontinuierlich den Herzrhythmus aufzeichnen und auch seltene oder kürzere Episoden aufdecken. Auf diese Weise kann auch die Effizienz therapeutischer Maßnahmen überwacht werden.
Zur Diagnostik sollten zudem gehören:
- Blutdruckmessung,
- Ultraschalluntersuchung des Herzens (Echokardiografie)
- gegebenenfalls ein Belastungs-EKG
- Überprüfung der Schilddrüsenfunktion, da eine Überfunktion das Auftreten von Vorhofflimmern begünstigen kann.
In manchen Fällen, z. B. bei einem krankhaften Befund im Belastungs-EKG, ist eine Untersuchung mittels Herzkatheter angezeigt.
Neben der regelmäßigen Pulsmessung eignen sich auch Apps, Wearables und Smartwatches zur Früherkennung von Vorhofflimmern. Smartphone-Apps messen den Herzrhythmus anhand der Pulswellen in den Fingern. Dafür platziert man die Fingerkuppe eine Minute lang auf der Kameralinse des Smartphones. Das dazu geschaltete Blitzlicht macht die Pulswellen sichtbar, die die App in eine Analyse des Herzrhythmus umwandelt. Ein Beispiel für eine solche App ist Heartbeats. Sie ist kostenlos für iOS und Android verfügbar.
Die App ersetzt keinen Arztbesuch. Eine abschließende Diagnose mit Verordnung einer Therapie kann nur ärztlich erfolgen. Die App liefert aber Hinweise, ob eine Herzrhythmusstörung vorliegen kann und hilft den Nutzenden, ihren Herzrhythmus im Blick zu behalten. Insbesondere dann, wenn spürbare Symptome wie Herzrasen oder -stolpern auftreten, kann die Anwendung sehr entlastend sein. Die Messergebnisse lassen sich innerhalb der App speichern, sodass sie bei einem späteren Arzttermin die Flimmerepisoden dokumentieren. Wenn Vorhofflimmern anfallsartig auftritt, kann der Arzt oder die Ärztin den Hinweisen gezielt nachgehen. Durch eine Therapie wird frühzeitig einem erhöhten Schlaganfallrisiko vorgebeugt.
Ein weiteres, wissenschaftlich gut erprobtes Verfahren, mit dem Vorhofflimmern nachgewiesen werden kann, ist das Screening per App in Verbindung mit telemedizinischer und telekardiologischer Diagnostik. Entsprechende Präventionsprogramme werden bereits von einigen Krankenversicherungen angeboten. Es handelt sich dabei um eine kostenfreie Zusatzleistung, die sich an Versicherte der besonders betroffenen Alters- und Risikogruppen richtet. Patienten und Patientinnen mit Vorerkrankungen des Herz-Kreislauf-Systems werden also gezielt angesprochen. Die Teilnehmenden erhalten eine erweiterte Version der App, die ihnen bei auffälligen Messwerten einen Termin bei einer kardiologischen Praxis des Programms vermittelt. Die Teilnehmenden erhalten dort einen Termin innerhalb von zwei Wochen und führen ein 14-tägiges Langzeit-EKG durch, das Vorhofflimmern häufiger erkennt als das übliche 24-Stunden-EKG. Während der Tragedauer werten telemedizinische Fachkräfte Dauer und Schweregrad der Flimmerepisoden aus. Beim abschließenden Termin in der kardiologischen Praxis liegt dem Arzt oder der Ärztin ein Dossier mit allen relevanten Ergebnissen vor.
Das Verfahren war Gegenstand einer klinischen Studie am Klinikum der Ludwig-Maximilians-Universität München mit 5.500 Teilnehmern im Alter zwischen 50 und 90 Jahren. Die Studie verglich anhand von zwei Kontrollgruppen das telemedizinisch gestützte Vorhofflimmer-Screening mit der konventionellen Symptom-basierten Untersuchungsmethode. Im Ergebnis bestätigt die Studie: Verglichen mit der ärztlichen Routineuntersuchung wird Vorhofflimmern mit Screening-Programmen mehr als doppelt so oft erkannt und behandelt.
Gibt es Risikofaktoren für Vorhofflimmern?
Vorhofflimmern nimmt mit zunehmendem Lebensalter auch an Häufigkeit zu.
Beim valvulären Vorhofflimmern sind Erkrankungen an den Herzklappen ursächlich.
Nicht-valvuläres Vorhofflimmern wird durch die typischen Risikofaktoren für eine Herzerkrankung verursacht.
Dazu gehören:
- Diabetes mellitus,
- Bluthochdruck
- Übergewicht
Risikofaktoren für ein Vorhofflimmern können auch gewisse Herzkrankheiten selbst sein:
- Herzmuskelschwäche (Herzinsuffizienz)
- Verengungen der Herzkranzgefäße (koronare Herzerkrankung)
- ein Herzinfarkt in der Vergangenheit
- Herzmuskelentzündungen
Alkoholmissbrauch ist ein weiterer Risikofaktor.
Studien haben wiederholt einen Zusammenhang zwischen Alkoholkonsum und der Häufigkeit von Vorhofflimmern gefunden. Eine vor einigen Jahren veröffentlichte Metaanalyse (statistische Zusammenfassung der Daten aus vielen Einzeluntersuchungen) bezifferte den Anstieg des relativen Risikos, an Vorhofflimmern zu erkranken, auf 8 Prozent pro 12 Gramm Alkohol (= 0,3 Liter Bier oder 0,125 Liter Wein) pro Woche. Sprich: Zwei Drinks am Tag verdoppeln das Risiko, wobei immer noch kontrovers diskutiert wird, ob Alkohol primär ursächlich oder auslösend ist. Wie auch immer sollte Alkohol besonders von Menschen in der Risikogruppe gemieden werden.
Das Schlaf-Apnoe-Syndrom, eine schlafbezogene Atmungsstörung, die zu nächtlichen Atemaussetzern führt, kann das Auftreten einer Herzinsuffizienz begünstigen. Diese Erkrankung ist wiederum ein Risikofaktor für Vorhofflimmern.
Selten kommt es auch zu einer familiären Häufung von Vorhofflimmern, die Anlage dazu kann also vererbt sein.
Verkürzt Vorhofflimmern die Lebenserwartung?
Wenn die Herzrhythmusstörung behandelt wird, muss die Lebenserwartung nicht beeinträchtigt sein. Wichtig ist neben der Arrhythmiebehandlung auch die Hemmung der Blutgerinnung zur Vermeidung eines Schlaganfalls. Bei Menschen unter 65 Jahren, die an keiner zusätzlichen Herzerkrankung leiden, ist nicht mit einer verkürzten Lebenserwartung zu rechnen.
Auch Menschen über 65 Jahre und jene mit anderweitigen Herzerkrankungen haben einen Nutzen von modernen Behandlungsmethoden, sodass gegenüber früheren Zeiten eine höhere Lebenserwartung erreicht werden kann.
Voraussetzung dafür ist es jedoch, zugrundeliegende und vielleicht bisher unbekannte Herzerkrankungen zu erkennen.
Was hat Vorhofflimmern mit der Entstehung eines Schlaganfalls zu tun?
Bei Vorhofflimmern besteht das Risiko, dass sich im Herzen Blutgerinnsel (Thromben) bilden.
Vorhofflimmern bewirkt, dass die Muskulatur der Herzvorhöfe nicht mehr rhythmisch das Blut in Richtung der Kammern pumpt, sondern sich völlig unkoordiniert in Form kleinster Wellen bewegt.
Durch das Fehlen der koordinierten Bewegung fließt das Blut sozusagen nur noch passiv durch die Vorhöfe und wird von den Kammern in der Herzruhephase (Diastole) angesogen. Dabei können sich am Rand, an den praktisch stillstehenden Wänden der Vorhöfe, Blutgerinnsel bilden.
Diese Blutgerinnsel werden dann mit dem Blutstrom in die Blutbahn des Körpers ausgeschwemmt und können in unterschiedlichen Organen zu Durchblutungsstörungen führen, indem sie Blutgefäße verstopfen. Es entstehen dann sogenannte Ischämien oder Infarkte.
Wenn Gefäße verschlossen werden, die das Gehirn mit Blut versorgen, kommt es zu einer Mangeldurchblutung und damit Sauerstoffversorgung in einer Hirnregion. In diesem Fall wird von einem ischämischen Schlaganfall (Hirninfarkt) gesprochen.
Vorhofflimmern als Risikofaktor für einen Schlaganfall
Das Vorhofflimmern ist eine gefährliche Rhythmusstörung des Herzens und verantwortlich für viele Schlaganfälle. Bei Vorhofflimmern sind die Pausen zwischen den Herzschlägen ganz unterschiedlich lang.
Sie können Vorhofflimmern durch regelmäßiges Pulstasten selbst feststellen. Dazu braucht es zunächst keine ärztliche Unterstützung. Wichtig ist, immer mal wieder den Puls zu tasten:
Legen Sie zwei Fingerspitzen mit leichtem Druck auf das pulsierende Blutgefäß an der Innenseite des Handgelenks und spüren Sie eine Minute lang Ihren Herzrhythmus.
Ist der Pulsschlag regelmäßig? Wenn nicht, sollten Sie unverzüglich eine Arztpraxis oder ein Krankenhaus aufsuchen. Ungefährlich sind gelegentlich auftretende, harmlose Stolperer oder Extraschläge (Extrasystolen) des Herzens.
Bei Vorhofflimmern können im Herzen Blutgerinnsel entstehen, die mit dem Blutstrom in den Körperkreislauf gelangen. Arterien, die das Gehirn mit Blut versorgen, können hierdurch verstopft werden. Man spricht dann von einer Thromboembolie, die einen Hirninfarkt verursachen kann.
In Deutschland leben fast 2 Millionen Menschen mit Vorhofflimmern. Pro Jahr kommt es bei 40.000 - 50.000 von ihnen zu einem Schlaganfall. Vorhofflimmern tritt oft unbemerkt, d.h. ohne Beschwerden auf. Deshalb wird es oft wie bei einem Schlaganfall zu spät erkannt und behandelt.
Da Vorhofflimmern oft nur über Stunden oder Tage auftritt, entzieht es sich leicht der Diagnose. Deshalb ist es wichtig, dass Sie selbst lernen, Ihren Puls zu beobachten, auch wenn Sie keine Beschwerden haben.
Die Behandlung des Vorhofflimmerns erfolgt meist mit Medikamenten, die die Bildung von Blutgerinnseln hemmen. Umgangssprachlich werden diese auch Blutverdünner genannt. Hier bestehen vonseiten unserer Patientinnen und Patienten oft massive und unbegründete Vorbehalte. Lassen Sie sich ärztlich beraten, um Ihre Bedenken auszuräumen.
Wie wird Vorhofflimmern behandelt?
Rhythmuserhaltende Behandlung durch Medikamente (Antiarrhythmika)
Die Wirkung der Antiarrhythmika (wörtlich übersetzt: Substanzen gegen einen unregelmäßigen Herzschlag) beruht darauf, dass sie die elektrische Erregbarkeit von Herzmuskelzellen beeinflussen.
Antiarrhythmische Therapie kann bei Vorhofflimmern zwei Ziele verfolgen:
Frequenzkontrolle: Das Ziel ist, eine weitgehend normofrequente (normal schnelle) Arrhythmie. Das Flimmern besteht also fort, aber die Folgen des zusätzlich sehr schnellen Herzschlages auf Herzfunktion und Kreislauf werden vermindert.
Rhythmuskontrolle. Dabei wird eine Rhythmisierung der Vorhöfe wieder hin zu einem normalen Sinusrhythmus angestrebt. Es wird also wieder Ordnung in das Erregungschaos der Herzvorhöfe gebracht. Die Rhythmuskontrolle ist zweifellos schwieriger zu erreichen, insbesondere bei schon länger anhaltendem Vorhofflimmern.
Bisher konnte in Studien kein sicherer prognostischer Vorteil gegenüber der reinen Frequenzkontrolle nachgewiesen werden. Dennoch sollte sie gerade bei frühem paroxysmalem Vorhofflimmern angestrebt werden, auch im Hinblick auf die Komplikationen der Arrhythmie.
Welches Antiarrhythmikum das geeignete ist, hängt von unterschiedlichen Faktoren ab. Welches Ziel wird verfolgt, Frequenz- oder Rhythmuskontrolle? Liegen weitere Erkrankungen von Herz, Leber oder Niere vor, die die Anwendung gewisser Antiarrhythmika einschränken oder gar verbieten? Und wie werden die einzelnen Substanzen vertragen?
Wichtig sind also eine individuelle Einstellung, eine vorsichtige Dosierung und regelmäßige Kontrolluntersuchungen gewisser Blutwerte und durch ein EKG.
Gerinnungshemmende Medikamente
Diese Medikamente, die auch gerne Blutverdünner genannt werden, heißen im medizinischen Sprachgebrauch Antikoagulantien. Sie sorgen dafür, dass bestimmte Bestandteile des Blutes nicht so leicht aneinander haften.
Damit schützen sie vor der Bildung von Blutgerinnseln und vermindern das Risiko für das Auftreten von Erkrankungen wie Schlaganfall, Herzinfarkt oder Venenthrombosen, die durch Blutgerinnsel verursacht werden.
Als Antikoagulantien, die bei Vorhofflimmern zum Schutz vor einer Gerinnselbildung eingesetzt werden, stehen unterschiedliche Substanzen zur Verfügung.
Die bereits seit vielen Jahren eingesetzten Vitamin-K-Antagonisten heißen Phenprocoumon/MarcumarⓇ FalithromⓇ oder Warfarin/CoumadinⓇ. Ihre Wirksamkeit beruht darauf, dass viele die Blutgerinnung fördernde Substanzen Vitamin K benötigen, um in der Leber gebildet zu werden. Wird ein Gegenspieler (=Antagonist) des Vitamin K eingesetzt, so werden diese Substanzen in geringerem Ausmaß gebildet.
Die Folge: eine Gerinnselbildung wird erschwert.
Das Ausmaß der Gerinnungshemmung ist von Mensch zu Mensch sehr verschieden, sodass sehr unterschiedliche Dosierungen erforderlich sein können. Daher muss der Therapieeffekt regelmäßig durch Bestimmung des INR-Wertes (früher: Quick-Wert) im Blut gemessen werden.
Da Vitamin K in vielen Nahrungsmitteln wie in grünem Salat oder Kohlgemüse vorkommt, kann die Ernährung die Wirksamkeit der Vitamin K-Antagonisten beeinflussen.
Wegen der aufwändigen und oft unzuverlässigen Kontrollen der Blutgerinnung wurden die Vitamin-K-Antagonisten weitgehend durch die sogenannten neuen oralen Antikoagulanzien (NOAK) abgelöst.
Seit einigen Jahren gibt es die nicht Vitamin-K-abhängigen oralen Antikoagulantien Apixaban/EliquisⓇ, Dabigatran/PradaxaⓇ, Edoxaban/LixianaⓇ oder Rivaroxaban/XareltoⓇ. Diese Medikamente nehmen direkt Einfluss auf die Wirkung einzelner Faktoren der Blutgerinnung. Sie sind in einer Standarddosis verfügbar. Die Bestimmung des Ausmaßes der Blutgerinnungshemmung ist nicht nötig.
Diese NOAKs haben zudem den Vorteil, dass sie genauso effektiv wirken wie die Vitamin-K-Antagonisten, während das Risiko für eine Blutung, z. B. im Gehirn, geringer ist. Dies ist offensichtlich dadurch bedingt, dass sie einen gezielteren Angriffspunkt in der Gerinnungshemmung haben. Vor allem Ausreißer im Sinne einer Übersteuerung sind praktisch ausgeschlossen.
Bei der Einnahme von NOAKs sollten die Nierenwerte regelmäßig kontrolliert werden, da diese Substanzen überwiegend über die Niere wieder ausgeschieden werden. Verschlechtert sich die Nierenfunktion, kann es zu einer Ansammlung der Medikamente im Körper kommen, mit der Gefahr von Nebenwirkungen in Form einer erhöhten Blutungsneigung.
Kathetergesteuerte Verfahren: die Ablation
Die Ablation (Abtragung/Verödung) verfolgt das Ziel, das Vorhofflimmern zu beenden und wieder einen normalen Sinusrhythmus herzustellen. Da das Vorhofflimmern nicht einen definierten Ursprung hat wie viele andere Rhythmusstörungen, ist die Ablation hier anspruchsvoller.
Es werden letztlich potentielle Ursprünge an den Einmündungen der Lungenvenen in den linken Vorhof mittels Hitze oder Kälte ausgeschlossen und Grenzlinien in den Vorhöfen gezogen, die die Ausbreitung der kleinen ungeordneten Wellen begrenzen und die elektrische Ausbreitung wieder in eine einheitliche Richtung lenken. Damit kann wieder ein Sinusrhythmus hergestellt werden und der Vorhof auch wieder Blut transportieren.
Der Erfolg einer solchen Katheter-Ablation hängt wesentlich von der Dauer des Vorhofflimmerns und damit auch von der Vergrößerung der Vorhöfe ab. In einigen Fällen ist eine zweite Ablation erforderlich. Und bei langem Verlauf und Vergrößerung der Vorhöfe über eine gewisse Grenze hinaus kehrt auch dann die Arrhythmie wieder.
Wichtig zur Erfolgskontrolle sind nicht nur (Langzeit-)EKGs, sondern auch Ultraschalluntersuchungen des Herzens, um die Arbeit der Vorhöfe zu beurteilen. Denn bewegen sich die Vorhofwände auch bei Sinusrhythmus im EKG nicht wieder ausreichend, kann es weiterhin zu Gerinnselbildungen kommen. Dann ist eine Gerinnungshemmung weiterhin erforderlich.
Nach komplexen oder wiederholten Ablationen werden heute Event-Recorder eingesetzt. Damit lässt sich das Wiederauftreten eines paroxysmalen Vorhofflimmerns ausschließen oder erkennen, da auch dies sich auf die Gerinnungstherapie auswirken würde.
Behandlung von zusätzlichen Herz-Kreislauf-Erkrankungen
Um weitere Schäden am Herz möglichst gering zu halten, sollten zusätzlich vorliegende Erkrankungen des Herz-Kreislauf-Systems behandelt werden.
Dazu gehören eine medikamentöse Behandlung von Bluthochdruck, einer Blutzucker-Erkrankung (Diabetes mellitus), einer Herzmuskelschwäche oder einer anderen Herzerkrankung.
Wichtig ist auch eine Änderung des Lebensstils durch Reduktion von Übergewicht, Einschränkung des Alkoholkonsums, Beenden des Rauchens und regelmäßige körperliche Bewegung.
Vorhofohrverschluss
Die meisten Blutgerinnsel (ca. 90 %), die sich bei Vorhofflimmern im Herzen bilden, entstehen im Vorhofohr. Das ist eine Ausstülpung im linken Vorhof. Durch das Ausschalten dieser Struktur soll der Ort der Gerinnselbildung entfernt und damit eine Verschleppung eines Gerinnsels verhindert werden.
Ein Vorhofohrverschluss kann sinnvoll sein, wenn eine dauerhafte Einnahme einer gerinnungshemmenden Medikation nicht möglich ist. Das kann der Fall sein, wenn das Risiko für das Auftreten von Blutungen sehr hoch ist oder Unverträglichkeiten gegenüber gerinnungshemmenden Medikamenten vorliegen.
Ablauf: Ein von der Leistenvene aus eingebrachter Katheter wird durch eine Punktion der Herzscheidewand vom rechten Vorhof in den linken Vorhof eingebracht. Über diesen Katheter wird ein Verschluss-System (Occluder) in den Hals des Vorhofohres implantiert. Damit wird die Ausstülpung des Herzohres verschlossen.
So können in diesem Bereich keine Gerinnsel mehr entstehen.
Da der Occluder erst in das Herz einwachsen muss, um einen kompletten Verschluss zu sichern, benötigen Patientinnen und Patienten in den ersten 6 Monaten nach dem Eingriff noch weiterhin eine blutverdünnende Medikation. Erst nach einer Kontroll-Ultraschalluntersuchung, die einen kompletten Verschluss beweist, darf die Gerinnungshemmung endgültig abgesetzt werden
Die Entscheidung, für welche Betroffenen dieses Verfahren geeignet ist, muss immer im Einzelfall und nach ausführlicher fachärztlicher Beratung erfolgen. Die Kardiologin oder der Kardiologe sollte mit dem Verfahren gut vertraut sein.
weitere Informationen zum Vorhofohrverschluss
Hintergrundwissen
EKG
Das EKG (Elektrokardiogramm) ist eine schmerzlose Untersuchung, bei der die elektrische Aktivität des Herzens gemessen wird.
Die Untersuchung dauert inklusive des Anlegens der Elektroden nur wenige Minuten und wird im Liegen durchgeführt.
Die Herzaktion wird über Elektroden an der Brustwand, Armen und Beinen abgeleitet und als Kurven aufgezeichnet. Hierdurch können Frequenz (Häufigkeit der Herzschläge), Herzrhythmus sowie die elektrische Aktivität von Herzvorhöfen und Herzkammern abgelesen werden.
Damit lassen sich beispielsweise Herzrhythmusstörungen, Störungen der Erregungsleitung und Erregungsausbreitung am Herzen oder Durchblutungsstörungen (Herzinfarkt) erkennen.
Der Herzrhythmus
Der normale Herzschlag des Menschen ist regelmäßig (Sinusrhythmus). Das Herz schlägt ca. 60-80 Mal pro Minute. Wie häufig das Herz pro Minute schlägt, ist abhängig von der körperlichen Belastung, dem Alter und der körperlichen Fitness.
Aufgabe des Herzens ist es, das Blut zunächst durch den Lungenkreislauf zur Aufnahme von Sauerstoff und dann durch den Körperkreislauf zu pumpen, damit Sauerstoff und Nährstoffe zu den einzelnen Organen gelangen.
Der Herzmuskel zieht sich zum Ausstoßen des Blutes in den Körperkreislauf zusammen.
Diese Herzphase wird als Systole bezeichnet. In der Diastole muss der Herzmuskel erschlaffen, um wieder Blut aus den Herzvorhöfen aufnehmen zu können. Dort sammelt es sich zunächst sauerstoffarm aus dem Körper (rechter Vorhof) und kommt dann wieder sauerstoffreich an (linker Vorhof).
Die Herzklappen liegen zwischen den Vorhöfen und den Herzkammern sowie zwischen den Herzkammern und den Ausstrombahnen. Sie stellen ähnlich wie Ventile sicher, dass das Blut nur in eine Richtung gepumpt wird und nicht wieder zurückfließt.
Damit sich der Herzmuskel zusammenziehen kann, benötigt er einen elektrischen Impuls. Dieser entsteht in einem Nervengeflecht im Bereich des rechten Herzvorhofes, der als Sinusknoten bezeichnet wird.
Dieser elektrische Impuls läuft gleichmäßig über die Wände beider Herzvorhöfe, die sich damit zusammen ziehen. Anschließend läuft der Impuls über den sogenannten AV-Knoten, eine Muskelstruktur in der Nähe der Herzscheidewand. Von dort wird er über beide Herzkammern geleitet, die sich damit zusammenziehen können.
Diese elektrische Erregung über Herzvorhöfe und Herzkammern ermöglicht im Normalfall ein regelmäßiges und geordnetes Zusammenspiel zwischen Zusammenziehen (Systole) und Erschlaffen des Herzmuskels (Diastole).
Beim Vorhofflimmern ist dieser koordinierte Ablauf gestört. Statt des Sinusknotens bilden viele Muskelzellen gleichzeitig zahlreiche kleine Erregungswellen und führen zu einem elektrischen Chaos.
Die Vorhofwände flimmern und können sich nicht mehr geordnet zusammenziehen. Also nehmen die Vorhöfe auch nicht mehr am abgestimmten Bluttransport teil. Das hat natürlich Auswirkungen auf den ansonsten fein abgestimmten Flussablauf, ohne bei einem gesunden Herzen zu schwerwiegenden Konsequenzen zu führen. Bei einem kranken, geschwächten Herzen machen sich der fehlende Schub der Vorhöfe und mehr noch der unregelmäßige und schnelle Rhythmus sehr wohl bemerkbar.
Zusammenfassung
Vorhofflimmern ist eine sehr häufige Herzrhythmusstörung und ein Hauptrisikofaktor für Schlaganfälle. Vorhofflimmern tritt oft nur kurzzeitig auf und ist dann nur mit großem und konsequentem apparativem Aufwand nachzuweisen. Dieser Aufwand lohnt sich allerdings sehr, da durch die folgende medikamentöse Therapie Schlaganfälle verhindert werden können.
Sie möchten eine schnelle Antwort? Dann fragen Sie unsere KI-Assistentin Lola.
- Vorhofohrverschluss bei Vorhofflimmern
- Risikofaktoren für einen Schlaganfall
- Schlaganfall mit 38 Jahren – eine Patientin berichtet
- Was sind die Symptome und ersten Anzeichen eines Schlaganfalls?
Die Zeit nach der Klinik ist für Angehörige oft die größte Herausforderung. Unser Online-Kurs führt Sie in 13 kompakten Modulen durch die Zeit danach. Der Kurs ist ein kostenfreies Angebot gesetzlicher Krankenkassen nach § 45 SGB XI.
Artikel aktualisiert am: - Nächste geplante Aktualisierung am:

Autoren
unter Mitarbeit von Dr. med. Christina Rückert
Prof. Dr. med. Rainer Moosdorf widmet sich seit mehr als 35 Jahren der Herz- und Gefäßchirurgie. Die Schwerpunkte innerhalb der Herz- und Gefäßchirurgie sind Laser- und Arrhythmiechirurgie, endovaskuläre Verfahren einschließlich TAVI’s und endovaskuläre Rekonstruktionen des Aortenbogens, rekonstruktive Chirurgie der Herzkranzgefäße und noch einige Arten der “Französischen Korrektur”. Als Vorstandsvorsitzender des “Medizinischen Netzwerks Hessen” ist er offizieller Vertreter des Landes Hessen auf dem Gebiet der klinischen Medizin und der medizinischen Ausbildung. [mehr]

Bestellen Sie jetzt unseren Newsletter! Wir schicken Ihnen regelmäßig und kostenlos aktuelle Informationen rund zum Schlaganfall: Grundlagen-Informationen, Ratgeber, konkret umsetzbare Tipps und aktuelle Studien.
Quellen
- Vorhofflimmern: Die aktuelle Epidemie - Autoren: Carlos A Morillo, Amitava Banerjee, Pablo Perel, David Wood, Xavier Jouven - Publikation: J Geriatr Cardiol 2017,14(3):195~203 - DOI: 10.11909/j.issn.1671-5411.2017.03.011 - PMID: 28592963 - PMCID: PMC5460066
- Arrhythmias Other Than Atrial Fibrillation in Those With an Irregular Pulse Detected With a Smartwatch: Findings From the Apple Heart Study - Autoren: Alexander C. Perino, Santosh E. Gummidipundi, Justin Lee, Haley Hedlin, Ariadna Garcia, Todd Ferris, Vidhya Balasubramanian, Rebecca M. Gardner, Lauren Cheung, Grace Hung, Christopher B. Granger, Peter Kowey, John S. Rumsfeld, Andrea M. Russo, Mellanie True Hills, Nisha Talati, Divya Nag, David Tsay, Sumbul Desai, Manisha Desai, Kenneth W. Mahaffey, Mintu P. Turakhia, Marco V. Perez - Publikation: Circulation: Arrhythmia and Electrophysiology. 2021;14:e010063 - DOI: 10.1161/CIRCEP.121.010063
- Holter-electrocardiogram-monitoring in patients with acute ischaemic stroke (Find-AFRANDOMISED): an open-label randomised controlled trial - Autoren: Prof Rolf Wachter MD, Klaus Gröschel, Prof Götz Gelbrich PhD, Prof Gerhard F Hamann MD, Prof Pawel Kermer MD, Jan Liman MD, Joachim Seegers MD, Katrin Wasser MD, Anna Schulte MS, Falko Jürries MD, Anna Messerschmid MS, Nico Behnke MD, Sonja Gröschel MD, Timo Uphaus MD, Anne Grings MD, Tugba Ibis MD, Sven Klimpe MD, Michaela Wagner-Heck MD, Magdalena Arnold MD, Evgeny Protsenko MD, Prof Peter U Heuschmann MD, Prof David Conen MD, Mark Weber-Krüger MD - Publikation: The Lancet Neurology Volume 16, Issue 4, April 2017, Pages 282-290 - DOI: 10.1016/S1474-4422(17)30002-9
- Atrial Fibrillation - Centers for Disease Control and Prevention (CDC) - URL: https://www.cdc.gov/heartdisease/atrial_fibrillation.htm
- Incidence of Previously Undiagnosed Atrial Fibrillation Using Insertable Cardiac Monitors in a High-Risk Population - The REVEAL AF Study - Autoren: James A. Reiffel, MD; Atul Verma, MD; Peter R. Kowey, MD; et al - Publikation: JAMA Cardiol. 2017;2(10):1120-1127. DOI: 10.1001/jamacardio.2017.3180
- Dabigatran for Prevention of Stroke after Embolic Stroke of Undetermined Source - Autoren: Hans-Christoph Diener, M.D., Ph.D., Ralph L. Sacco, M.D., J. Donald Easton, M.D., Christopher B. Granger, M.D., Richard A. Bernstein, M.D., Ph.D., Shinichiro Uchiyama, M.D., Jörg Kreuzer, M.D., Lisa Cronin, M.D., Daniel Cotton, M.S., Claudia Grauer, Ph.D., Martina Brueckmann, M.D., Marina Chernyatina, M.D., Ph.D., et al., for the RE-SPECT ESUS Steering Committee and Investigators - Publikation: N Engl J Med 2019; 380:1906-1917 - DOI: 10.1056/NEJMoa1813959
- Positionspapier zur Detektion von Vorhofflimmern nach ischämischem Schlaganfall - Arbeitsgemeinschaft Herz und Hirn der Deutschen Gesellschaft für Kardiologie – Herz- und Kreislaufforschung e.V. (DGK) und der Deutschen Schlaganfall-Gesellschaft e.V. (DSG) - Autoren: Karl Georg Häusler, Klaus Gröschel, Martin Köhrmann, Renate B. Schnabel, Stefan D. Anker, Johannes Brachmann, Michael Böhm, Hans-Christoph Diener, Wolfram Doehner, Matthias Endres, Christian Gerloff, Hagen B. Huttner, Manfred Kaps, Paulus Kirchhof, Darius Günther Nabavi, Christian H. Nolte, Waltraud Pfeilschifter, Burkert Pieske, Sven Poli, Wolf Rüdiger Schäbitz, Götz Thomalla, Roland Veltkamp, Thorsten Steiner, Ulrich Laufs, Joachim Röther, Rolf Wachter - Publikation: Akt Neurol 2018; 45(02): 93-106 - DOI: 10.1055/s-0043-118476
- Refinement of detecting atrial fibrillation in stroke patients: results from the TRACK‐AF Study - Autoren: F. Reinke, M. Bettin, L. S. Ross, S. Kochhäuser, I. Kleffner, M. Ritter, J. Minnerup, D. Dechering, L. Eckardt, R. Dittrich - Publikation: Eur J Neurol, 25: 631-636. DOI: 10.1111/ene.13538
- Atrial fibrillation is associated with cognitive decline in stroke‐free subjects: the Tromsø Study - Autoren: S. Tiwari, M. L. Løchen, B. K. Jacobsen, L. A. Hopstock, A. Nyrnes, I. Njølstad, E. B. Mathiesen, K. A. Arntzen, J. Ball, S. Stewart, T. Wilsgaard, H. Schirmer - Publikation: Eur J Neurol, 24: 1485-1492 - DOI: 10.1111/ene.13445
- Automatic detection of paroxysmal atrial fibrillation in patients with ischaemic stroke: better than routine diagnostic workup? - Autoren: T. Uphaus, A. Grings, S. Gröschel, A. Müller, M. Weber‐Krüger, R. Wachter, K. Gröschel - Publikation: Eur J Neurol, 24: 990-994. DOI: 10.1111/ene.13326
- Epidemiologie des Vorhofflimmerns - Autor: Stefan Sack - Publikation: Herz volume 27, pages294–300(2002) - DOI: 10.1007/s00059-002-2395-2
- Kompetenznetz Vorhofflimmern e.V.(AFNET) - URL: https://www.kompetenznetz-vorhofflimmern.de
- 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS - Autoren: Paulus Kirchhof, Stefano Benussi, Dipak Kotecha, Anders Ahlsson, Dan Atar, Barbara Casadei, Manuel Castella, Hans-Christoph Diener, Hein Heidbuchel, Jeroen Hendriks, Gerhard Hindricks, Antonis S Manolis, Jonas Oldgren, Bogdan Alexandru Popescu, Ulrich Schotten, Bart Van Putte, Panagiotis Vardas, ESC Scientific Document Group - Publikation: European Heart Journal, Volume 37, Issue 38, 7 October 2016, Pages 2893–2962 - DOI: 10.1093/eurheartj/ehw210
- Incidence and prevalence of atrial fibrillation: an analysis based on 8.3 million patients - Autoren: Thomas Wilke, Antje Groth, Sabrina Mueller, Matthias Pfannkuche, Frank Verheyen, Roland Linder, Ulf Maywald, Rupert Bauersachs, Günter Breithardt - Publikation: EP Europace, Volume 15, Issue 4, April 2013, Pages 486–493 - DOI: 10.1093/europace/eus333